ThS.BS.Lê Bạch Lan, BS.CKI.Bùi Tú Quỳnh Khoa Nội Tổng hợp
Hôn mê nhiễm ceton acid (diabetic ketoacidosis) = DKA.
Hôn mê tăng áp lực thẩm thấu máu (hyperosmolar hyperglycemic state) = HHS.
1. YẾU TỐ THUẬN LỢI:
Thường nhất là do điều trị insulin không đủ liều hoặc ngưng điều trị và nhiễm trùng. Những yếu tố khác bao gồm: tai biến mạch máu não, nhồi máu cơ tim, lạm dụng rượu, viêm tụy cấp, chấn thương, thuốc, thai kỳ.
– Thuốc ảnh hưởng đến chuyển hóa carbohydrate: corticoid, thiazide, sympathomi- metic agent (dobutamin, terbutalin) thuốc chống trầm cảm thế hệ 2
– Bệnh nhân đái tháo đường típ 1 trẻ tuổi bỏ chích insulin do sợ hạ đường huyết hay tăng cân.
2. CHẨN ĐOÁN HÔN MÊ NHIỄM CETON ACID:
2.1- Lâm sàng:
diễn tiến nhanh trong vòng 24 giờ
• 4 nhiều: ăn nhiều, uống nhiều, tiểu nhiều, gầy sụt rất nhanh.
• Mệt mỏi, chán ăn, nôn ói, đau bụng
• Có thể viêm dạ dày xuất huyết
• Đau bụng có khi rất nổi bật, có thể lầm với viêm tụy cấp, viêm ruột thừa
• Thở nhanh, sâu (kussmaul)
• Nhịp tim nhanh
• Mất nước trầm trọng, da niêm khô, huyết áp có thể tụt, nước tiểu giảm. Có thể chóang. Nếu có chóang tìm thêm yếu tố thuận lợi như nhồi máu cơ tim, viêm tụy cấp, chóang nhiễm trùng.
• Thay đổi tri giác: lú lẫn ^ hôn mê. Thường không hôn mê sâu, không dấu thần kinh định vị
• Mặc dù nhiễm trùng là yếu tố thường gặp nhất trong nhiễm ceton acid, bệnh nhân có thể có thân nhiệt bình thường hay hạ thân nhiệt do giãn mạch ngoại biên. Hạ thân nhiệt nếu có là yếu tố tiên lượng xấu
2.2- Cận Lâm Sàng:
– Đường huyết = 300-800mg/dl. Nếu > 800mg/dl có thể do chẩn đoán nhầm và được truyền đường, hoăc mất nước quá nhiều, suy thận chức năng.
– Đường niệu > 20g/l
– PH < 7,3, HCO3 < 15 mEq/L, khoảng trống anion > 16.
– Na+, K+ bình thường, tăng, hoặc giảm.
– Urê, creatinin có thể tăng
– Bạch cầu tăng cao, hồng cầu tăng do cô máu.
– Amylase máu tăng
– Triglycerid máu tăng
– Cấy máu, cấy nước tiểu, cấy họng nếu nghi ngờ nhiễm trùng.
– ECG, X quang phổi
– Các xét nghiệm tìm yếu tố thuận lợi
Chẩn đoán nhiễm ceton acid phải hội đủ 3 yếu tố: tăng đường huyết, ceton máu (+) mạnh, nhiễm toan chuyển hóa với khoảng trống anion tăng
• Đường huyết > 300mg/dl (250mg/dl)
• Ceton máu (+) mạnh
• Có đường và ceton trong nước tiểu
• PH < 7,3
• HCO3 < 15mEq/l
• Anion gap > 16
Anion Gap = Na+ – (HCO3 – + Cl-). Bình thường = 12 ± 2
2.3- Chẩn Đoán Phân Biệt:
• Nhiễn ceton do đói (starvation ketosis) hay nhiễm ceton do rượu (alcoholic ketoacidosis): đường huyết tăng nhẹ /thấp (hiếm khi >200mg/dl), HCO3->18mEq/L.
• Toan chuyển hóa tăng anion gap: nhiễm acid lactic, salicylate, methanol, ethylene glycol, paraldehyte, suy thận mạn (thường tăng Clor hơn là tăng Anion Gap
TIÊU CHÍ CHẨN ĐOÁN NHIỄM CETON ACID:
| Tiêu chí chẩn đoán | Nhiễm ceton acid | Tăng áp lực thẩm thấu huyết tương | ||
| Nhẹ | Trung bình | Nặng | ||
| Đường máu (mg/dl) | >250 | >250 | >250 | >600 |
| pH (Động mạch) | 7,25- 7,30 | 7,0 – 7,24 | <7,0 | >7.3 |
| HCO3 – (mEq/L) | 15 – 18 | 10 đến <15 | <10 | >15 |
| Ceton niệu | Dương | dương | Dương | ít |
| Ceton máu | Dương | Dương | Dương | ít |
| ALTTM(mOsm/l) | Thay đổi | Thay đổi | Thay đổi | >320 |
| Khoảng trống Anion | >10 | >12 | >12 | <12 |
| Thay đổi tri giác | Tỉnh táo | Tỉnh/ ngủ gà | Mê mệt/ hôn mê | Mê mệt/hôn mê |
3. ĐIỀU TRỊ CHỮA BỆNH NHIỄM CETON ACID:
3.1- Mục Tiêu Điều Trị:
• Cải thiện thể tích tuần hoàn và tưới máu mô.
• Đưa về bình thường đường huyết và áp lực thẩm thấu huyết tương.
• Làm mất thể ceton trong máu và nước tiểu.
• Sửa chữa các rối lọan điện giải.
• Tìm và điều trị các yếu tố thuận lợi.
• Tránh gây các tai biến do điều trị.
3.2- Điều Trị Hàng Đầu Gồm:
bù dịch, insulin, kali. Điều trị phụ thêm: HCO3 phosphat, magne
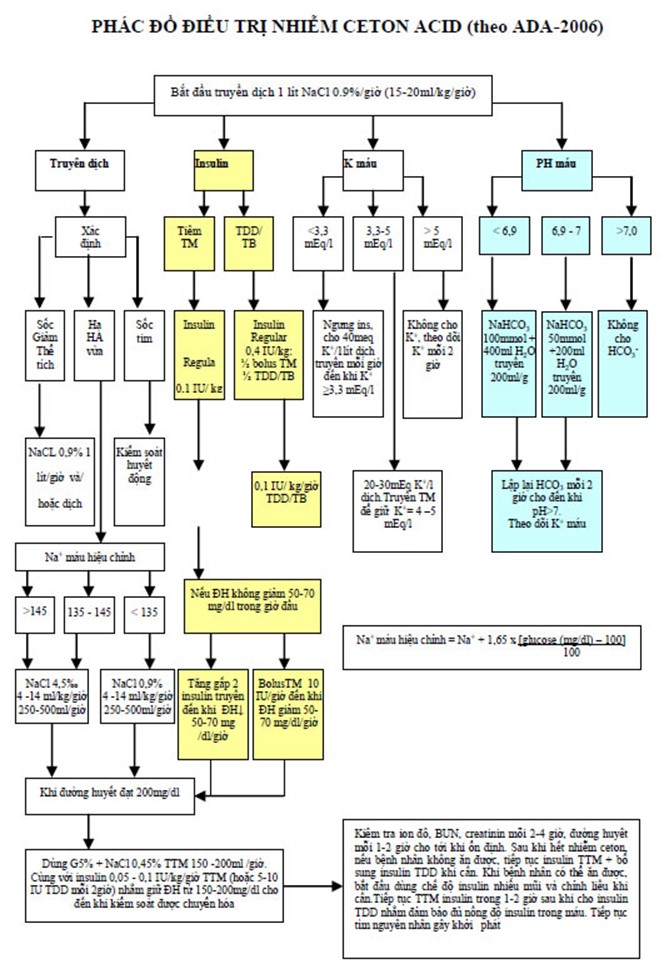
BÙ DỊCH: thường mất khoảng 6 lít nước (5-11 lít)
Khởi đầu: để khôi phục thể tích tuần hoàn: dùng NaCl 0.9% truyền nhanh (nếu chức năng tim bình thường) 15-20ml/kg/giờ (1-1,5 lít /giờ) trong giờ đầu.
Mục tiêu tiếp theo là bù lương nước thiếu toàn cơ thể; Lựa chọn dịch phụ thuộc tình trạng mất nước, điện giải và lượng nước tiểu. NaCl 0,45% 4-14ml/kg/giờ nếu Na+ máu bình thường hoặc tăng, NaCl 0,9% nếu Na+ máu thấp. Sự thay đổi áp lực thẩm thấu huyết tương không được vượt quá 3mOsm/kg/giờ. Nếu bệnh nhân có vấn đề về tim mạch hay thận, phải theo dõi áp lực thẩm thấu huyết tương và tình trạng tim mạch, thận, tri giác trong suốt thời gian bù dịch, tránh quá tải tuần hoàn.
– Đánh giá dịch bù bằng theo dõi huyết áp, lượng nước tiểu, khám lâm sàng.
– Nếu bệnh nhân bị hạ huyết áp, sử dụng NaCl 0,9% cho đến khi huyết áp ổn định.
– Khi đường huyết khoảng 200mg/dl – 250mg/dl nên cho Glucose 5% kết hợp.
INSULIN: dùng Insulin Regular truỵền tĩnh mạch. Insulin để làm mất thể ceton và điều chỉnh tình trạng tăng đường huyết
– K+ < 3.3mEq/L: chưa sử dụng Insulin.
– K+ >3,3mEq/L: bolus Insulin Regular 0,1 – 0,15 Ul/kg, tiếp theo 0,1UI/kg/giờ truyền tĩnh mạch sao cho giảm đường huyết khoảng 50-75mg/dl/giờ. Nếu đường huyết không giảm được 50-75mg/dl trong giờ đầu tiên, tăng liều Insulin lên 50% – 100% mỗi giờ (nếu nghi ngờ có tình trạng đề kháng insulin) cho đến khi giảm đường huyết 50-75mg/dl/giờ (kiểm tra bù dịch đủ chưa trước khi tăng liều Insulin). Khi đường huyết đạt 200mg/dl- 250mg/dl, giảm liều Insulin còn 0,05- 0,1 Ul/kg/giờ, và đồng thời cho thêm Glucose 5% trong dịch truyền. Duy trì đường huyết 150mg/dl- 200mg/dl. Tiếp tục Insulin và cho Glucose 5% cho đến khi tình trạng nhiễm toan được cải thiện.
– Ở bệnh nhân DKA nhẹ: liều phóng khởi đầu là 0,4-0,6 Ul/kg, một nửa bolus tĩnh mạch, một nửa tiêm dưới da hoặc tiêm bắp. Sau đó Insulin R 0,1UI/kg/giờ tiêm dưới da hoặc tiêm bắp.
– Khi dự trữ kiềm > 15mEq/L và khoảng trống anion đã giảm, duy trì insulin truyền 1 -2 IU/giờ.
– Khi bệnh nhân ăn được, chuyển sang chế độ tim insulin nhiều mũi. Insulin truyền tiếp tục đến 1 -2 giờ sau khi cho Insulin tiêm dưới da để đảm bảo có đủ lượng insulin trong người. Nếu ngưng Insulin truyền sớm trước khi insulin tiêm dưới da phát huy tác dụng sẽ gây tái nhiễm ceton. Nếu bệnh nhân chưa ăn được, tiếp tục Insulin truyền và bổ sung bằng Insulin R tiêm dưới da khi cần mỗi 4 giờ.
KALI:
– Cho Kali khi K+ máu < 5,3mEq/L và lượng nước tiểu >50ml/giờ.
– Thông thường, 20-30mEq Kali trong mỗi lít dịch truyền đủ để duy trì K+ trong khoảng 4-5mEq/L.
– Nếu K+<3,3mEq/L, bù Kali và hoãn điều trị Insulin cho đến khi K+ > 3.3 meq/L để tránh rối loạn nhịp tim hay ngưng tim và yếu cơ. Theo dõi nồng độ kali mỗi 2giờ và nếu kali máu <3mEq/lít phải theo dõi mỗi giờ
BICARBONATE: chỉ định bù HCO3:
– Sốc hoặc hôn mê
– Nhiễm toan nặng (pH <7.0)
– HCO3<5mEq/L
– Tình trạng nhiễm toan gây rối loạn chức năng tim hay hô hấp.
– Tăng kali máu trầm trọng.
pH = 6,9- 7,0: pha 50mmol NaHCO3 + 200ml NaCl 0,45% + 10 mEq K+ truyền tĩnh mạch trong 2 giờ
pH < 6,9: pha 100mmol NaHCO3 + 400ml NaCl 0,45% + 20mEq K+ truyền tĩnh mạch trong 2 giờ.
Theo dõi pH máu mỗi 2 giờ đến khi >7,0. Điều trị có thể lập lại mỗi 2 giờ nếu cần. Sử dụng HCO3- cũng như insulin làm giảm nồng độ K+ máu, do đó phải duy trì K+ trong dịch truyền và theo dõi cẩn thận.
PHOSPHAT: chỉ định bù phosphat: có vấn đề về tim mạch, phosphat máu < 1mg/dl, thiếu máu, suy hô hấp. Pha 20-30mEq KPO4 vào 1lít dịch truyền.Khi truyền phải chú ý tình trạng giảm calci máu. CCĐ dùng phosphat khi có suy thận.
3.3- Tìm Và Điều Trị Yếu Tố Thuận Lợi. Cho Kháng Sinh Ngay Nếu Nghi Ngờ Có Nhiễm Trùng
THEO DÕI:
– Mạch, huyết áp, nhịp thở mỗi 30phút
– Lượng nước tiểu mỗi giờ
– Nhiệt độ mỗi 4giờ
– Đường huyết mỗi giờ trong 4 giờ đầu tiên sau đó mỗi 1 – 2 giờ
– Ion đồ mỗi 2-4 giờ
– PH máu tĩnh mạch mỗi 2-4 giờ cho đến khi pH > 7,0
4. BIẾN CHỨNG:
• Biến chứng không do điều trị:
– Chóang: do giảm thể tích. Thường hết khi bù dịch đủ.
– Nhiễm acid lactic: thường gặp ở bệnh nhân lớn tuổi, do giảm lương máu đến mô kéo dài. Thường cải thiện khi bù dịch đủ.
– Suy thận: suy thận trước thận do giảm thể tích. Nếu giảm lượng máu đến mô kéo dài sẽ gây suy thận thực thể nhất là bệnh nhân có bệnh thận từ trước.
– Lấp tắc mạch: dễ xảy ra khi áp lực thẩm thấu máu > 300mOsm/kg nước kéo dài. Biểu hiện nhồi máu cơ tim, tai biến mạch máu não (thường gặp nhất), tắc mạch chi, mạc treo.. ..Do đó phải truyền dịch đủ.
– Nhiễm trùng.
– Suy hô hấp cấp.
• Biến chứng liên quan đến điều trị:
– Hạ đường huyết: thường gặp nhất. Do điều trị quá tích cực bằng Insulin. Biến chứng này ít xảy ra nếu sử dụng Insulin liếu thấp. TTM G5%- G10% ngay khi đường huyết = 200-300mg/dl.
– Hạ Kali máu: do điều trị tích cực bằng Insulin và Bicarbonate
– Quá tải tuần hoàn ^ OAP. Nhất là bệnh nhân già, có bệnh tim, bệnh thận.
– Phù não
– Nhiễm trùng vùng tiêm, do đặt sond tiểu.
– Tái nhiễm ceton acid
PHÁC ĐỒ ĐIỀU TRỊ NHIỄM CETON ACID (theo ADA-2006)
Xem thêm Phác đồ Bệnh viện Trưng Vương:
- Bài Giảng Phác Đồ Điều Trị Chữa Bệnh Thiếu Máu Não Cục Bộ Cấp
- Bài Giảng Phác Đồ Điều Trị Chữa Bệnh Thuyên Tắc Phổi
- Bài Giảng Phác Đồ Điều Trị Rối Loạn Thăng Bằng Kiềm Toan
- Bài Giảng Xử Trí Chết Đuối
- Bài Giảng Xử Trí Cấp Cứu Trạng Thái Động Kinh











